※本ページはプロモーションが含まれています。ご了承ください
この記事はPDFとして印刷できます。

✅ 整えたPDFレイアウトで、きれいに印刷
✅ ワンクリックで印刷画面が開くから、すぐに配布・活用できる
✅ 印刷用レイアウトは記事の最後に表示 → スクロールするだけでOK!

印刷用PDFは記事の一番下にご用意していますので、ぜひご活用ください。
≪訪問介護向け研修資料一覧はこちら|ケアパワーラボ≫


はじめに|訪問介護でのバイタルチェックとは
バイタルチェックは、利用者の健康状態の変化に気づくポイントのひとつです。
身体に触れたり、会話を交わす中で、日々の「いつもと違う」サインを見逃さずにキャッチすることは、命を守るうえでも非常に重要です。

バイタルチェックの基本項目や正常値の目安、異常を発見した際に訪問介護スタッフができる対応、そして具体的な事例を交えて、現場で即実践できる内容をご紹介します。
バイタルサイン:正常値の目安
厚生労働省によると生命徴候の客観的な指標として、バイタルサインが挙げられています。バイタルサインは主に4つあります。
・体温
・血圧
・脈拍
・呼吸

それぞれの正常値を見ていこう!
体温
通常の平熱は36.0~37.0℃程度(個人差あり)
正常値は、成人の脇の下で測ると、36~37℃程度です。直腸で測る体温は、腋窩(えきか:脇の下のこと)より0.5℃高く、口腔は両者の中間といわれています。
厚生労働省:健康状態の把握
血圧
正常値:120~129/80mmHg程度
- 高血圧の目安:140/90mmHg以上
脈拍
老人の正常脈拍:60〜100回/分
呼吸
成人の正常呼吸:12〜20回/分
日本高血圧学会 一般向け「高血圧治療ガイドライン2019」解説冊子 cover2
厚生労働省:健康状態の把握https://www.mhlw.go.jp/seisakunitsuite/bunya/hukushi_kaigo/shougaishahukushi/kaigosyokuin/dl/text_06.pdf
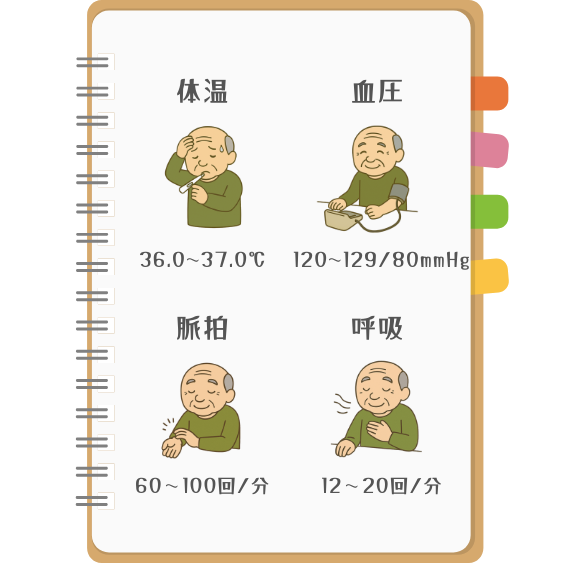
【バイタルサインの正常値】を印刷して手帳などに張り付けて確認できるようにしました。下記から印刷して切り取ってご自由にお使いください。
🔽 現場ですぐ使える【印刷用PDF】はこちらから

異常を発見したときの現場対応ステップ
〜慌てず冷静に以下のようなステップで対応しましょう~
- ステップ1記録と報告
・体温や脈拍などの数値、症状、利用者の様子を正確に記録
・サービス提供責任者(サ責)にすぐに報告
・必要に応じて、ケアマネジャーや家族にも連絡


- ステップ2医療との連携
・サ責は医師や訪問看護師に報告が必要か判断
・家族と連携し、かかりつけ医の受診や救急搬送の判断に協力

- ステップ3見守り・応急的なケア
・水分補給、体位調整、室温調整などの軽度な対応
・意識状態や呼吸状態の悪化に備え、緊急連絡先の確認

異常があった場合にはすぐにサービス提供責任者に報告・相談をするようにしましょう。
実際の事例から学ぶバイタル異常のサイン
【事例①】発熱と倦怠感が見られたケース(80代女性)

状況:80代女性 利用者Aさん、訪問時に顔が赤く、汗をかいている。体温を測ると38.2℃。
- サ責に報告
- 本人は食欲がなく、身体がだるいと訴える
- 家族に連絡し、受診を促す
- 室内を涼しくし、水分補給を促した
→ 翌日、かかりつけ医にて軽度の尿路感染症と診断された
【事例②】脈拍120・会話が途切れたケース(70代男性)

状況:70代男性 利用者Bさん、訪問介護中に動作が遅く、会話が途切れがち。手首で脈を触れると120回/分の頻脈。
- サ責に報告
- 顔色が青白く、冷や汗をかいていたため横になってもらう
- 家族と連携し救急搬送
→ 心房細動による発作と診断、早期発見で大事には至らず
【事例③】低血圧で立ちくらみ(90代女性)

状況:90代女性 利用者Cさん、訪問時に「立ちくらみがする」と訴える。血圧を測ると上が85、下が55。
- 安静にしてもらい、座位または仰臥位で様子観察
- サ責・ケアマネに報告し、主治医に連絡
- 脱水の可能性があったため水分補給を促す
→ 翌日には回復、定期的な水分摂取の声かけを強化
「いつもと違う」に気づくためのチェックポイント
訪問介護において最も大切なのは「いかに早く異常に気づけるか」です。
利用者は日々同じように見えても、体調は少しずつ変化しています。
・元気がない
・声が小さい
・肌が乾燥している
・呼吸が浅い
など、五感を使ってキャッチできるサインは数多くあります。
いつもと違うなと感じたら積極的にバイタル測定を行い、異常値があった時にはすぐに報告をしていきましょう。
異常を敏感に察知し、迅速に対応する事、それが介護職としての大事なポイントです。

事故防止の知識も非常に重要ですので、合わせて理解していきましょう。
救急車を呼ぶべきか迷ったときの判断基準
観察において以下のような 明確な緊急状態 が確認された場合は、ただちに救急要請を行いましょう。
緊急搬送が必要な症状とは?(総務省リーフレット参照)
総務省消防庁では救急車を呼ぶべき症状としてリーフレットを作成しています。
この症状がある場合は迷わずすぐに救急車を呼びましょう。

画像引用:総務省消防庁救急車利用リーフレット高齢者版 https://www.fdma.go.jp/publication/portal/post9.html
厚生労働省上手な医療のかかり方 https://kakarikata.mhlw.go.jp/kakaritsuke/urgency.html
救急車がくるまでに用意しておくと便利なもの
119番通報を自宅から行う際は、保険証や服用中の薬(お薬手帳があればなお良し)を忘れず準備しましょう。これで、救急対応がスムーズになります。

消防庁「救急車利用リーフレット」(付帯資料①)を加工して作成
・保険証
・診察券
・普段飲んでいる薬
・お薬手帳
・お金
※かかりつけ医も救急隊員に伝えられるようにしっかりと覚えておきましょう!
【救急車がくるまでに用意しておくと便利なもの】を忘れないように印刷して手帳などに張り付けて確認できるようにしました。下記から印刷して切り取ってご自由にお使いください。
🔽 現場ですぐ使える【印刷用PDF】はこちらから

救急車を呼ぶか迷ったときは、どうすればいいのかしら…。
「#7119」の正しい使い方と注意点
「#7119」とは?
~救急車を呼ぶか迷った時の心強い相談窓口~

「#7119」は、急な病気やけがが発生したときに、救急車を呼ぶべきかどうか迷った場合に相談できる電話サービスです。
看護師や医師などの専門スタッフが、状況を聞き取りながら、
「救急車を呼ぶべきか」
「医療機関を受診すべきか」
「自宅で様子を見てよいか」
などを判断し、適切なアドバイスをしてくれます。
すぐには救急車を呼ぶほどではないが心配なとき
- 利用者の顔色が悪い、ふらついている
- 軽い発熱やおう吐、下痢がある
- 軽く転倒したが、意識はあり、会話もできている
- 血圧や脈拍がやや高め/低めだが、明らかな異常はない
医師や家族になかなか連絡が取れないとき
- 夜間や早朝で、かかりつけ医が対応できない
- 家族にすぐ相談できず、どうしたらいいか悩む
使い方
スマートフォンや固定電話から
「#7119」 とダイヤルするだけでつながります。
※一部の地域では利用できない場合もあるため、事前にお住まいの自治体で利用可能か確認しておくと安心です。地域ごとの番号が異なる場合は、別の番号が案内されます。
♯7119実施エリア
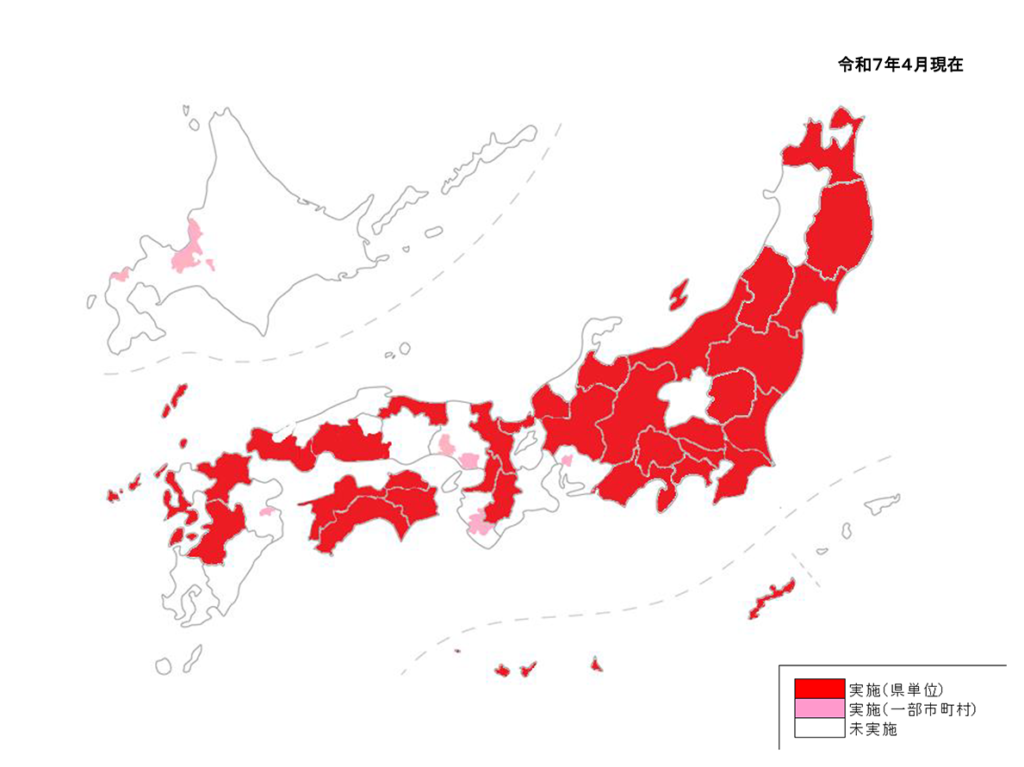
画像引用 総務省消防庁:救急車の適時・適切な利用(適正利用)https://www.fdma.go.jp/mission/enrichment/appropriate/appropriate007.html
注意点
- 「#7119」は、あくまで緊急性が不明なときの判断支援です。
呼吸困難や意識障害など、明らかに緊急性が高いときはすぐに119番通報してください。 - ヘルパー個人の判断に迷いがある場合や、事業所・サ責に確認が取れない時の補助的判断材料として活用するのが基本です。
「#7119」は、緊急と非緊急のグレーゾーンで迷ったときに頼れる相談窓口です。利用者の命を守るために、いざという時にすぐ使えるよう番号を登録しておきましょう。
救急車への同乗は必要?制度的根拠と対応例
ヘルパーは救急車に同乗すべき?(法的・制度的根拠)

消防法・救急救命士法
これらの法律には、関係者の同乗義務に関する明確な記載はありません。
同乗はあくまで「求められる」「協力をお願いされる」ことがあるという 現場判断に基づく任意の行為 です。
実務上「同乗が求められる」ケースとは?
救急隊が同乗を「お願い」する場合とは
- 意識障害・認知症などで本人が状態を説明できない。
- 独居高齢者で搬送先の情報が不足している。
- 緊急時に必要な医療・生活歴を補足する必要がある。
| 項目 | 内容 |
|---|---|
| 法律上の明文規定 | なし(同乗義務は定められていない) |
| 実務上の運用 | 救急隊の判断で「お願い」されることはある |
| 同乗を断った場合 | 罰則・違法性はない |
事業所全体で事前に決めておく
- 現場では医療的・事務的な理由で「お願い」されることがありますが、応じるかどうかは関係者の判断に委ねられます。
- 介護事業所としても、同乗可否の判断を事業所全体で事前に決めておくことが重要です。

次の訪問予定がある場合、同乗してしまう事で他の利用者の安全を脅かしたり、サービス提供に支障をきたす可能性もあるんだ。事業所内で事前にルールを定め、利用者家族と話し合いをしておこう。
同乗しない場合の適切な対応例
- 可能な限り、救急車が出発するまでの時間、安全を見守る。
- 救急隊員に情報をしっかりと伝える(既往歴・服薬状況・認知症の有無・家族の情報等)
同乗しない場合でも、救急隊に利用者の情報をしっかりと提供することが重要です。例えば、既往歴や服薬状況などを伝えることで、搬送先での対応がスムーズになります。
ケアマネからのメッセージ|その迷いに答えを出すために

ケアマネからのお願いを伝えるよ。
ケアマネを長くやっていると、ヘルパーさんやサービス提供責任者から、こんな連絡をもらうことが増えてきます。
「○○さんの様子が変なんです…救急車、呼んだほうがいいですか?」
この質問、本当によくあります。
もちろん相談には乗りますし、協力もします。また報告はとてもありがたいです。
でも、実際に目の前で利用者さんの状態を見て、日頃の様子も一番よく知っているのは、ヘルパーさん自身なんです。
正直に言ってしまうと…
「私たちケアマネにも、判断は難しいんです。」
実は――
その時、一番正しい判断ができるのは、ヘルパーさん。あなたなんです。
しかし、それでもやはり「救急車を呼ぶ」って、すごく勇気がいることだと思います。
「呼んだ方がいいのかな?」「大げさだったらどうしよう…」
そんなふうに迷うのも、すごくよくわかります。
だからこそ、“根拠”があると、決断はぐっと楽になります。
今回の研修でお伝えした
《総務省消防庁が示す「救急車を呼ぶべき症状一覧」》は、まさにそのためにあります。
その症状に当てはまるものがあったなら、迷わず呼んでください。
あとから「この症状があったから呼びました」とケアマネに伝えてもらえたら、それで十分です。
私たちは「ありがとうございます、本当に助かりました」としか言いません。
もし迷ったときは「#7119(救急安心センター事業)」に相談を。
専門家が「救急車を呼んでください」と言ってくれたら、それも立派な“根拠”になります。
何より大切なのは――
「なぜ自分はその行動を選んだのか?」という理由があること。
それが、あなた自身を守ってくれる盾になります。
命を守る行動に、間違いなんてありません。
緊急時に「提案ベースで報告できる力」は、現場とケアマネの信頼関係を築くうえでも大きな強みになります。
▶ ケアマネが“またお願いしたくなる”訪問介護事業所とは?

自信を持って対応してくださいね。

ほかにも研修資料がありますのでご利用ください。
≪訪問介護向け研修資料一覧はこちら|ケアパワーラボ≫

▶ 関連記事:「法定研修の全体像をまとめてチェックするならこちら」
→ https://care-power-lab.com/category/nursing-care-training-materials/statutory-training/
・バイタルサインの異常に早く気づく力は、緊急対応だけでなく、日常的な異変の発見にも直結します。特に、誤嚥の兆候を見逃さないためには、観察力と対応力をさらに高めることが重要です。
▶【訪問介護スタッフ研修】誤嚥を防げ!高齢者を守る観察力と対応力の鍛え方 もあわせてご覧ください。
まとめ|命を守る行動に自信を持とう
訪問介護員は、救急車を呼ぶべき症状を正しく見極める判断力と、制度に沿った適切な対応力が求められます。緊急事態でも冷静な判断と行動が、利用者の命を守ることにつながります。
また事前に各事業所で緊急時の対応方法をしっかりと決め、定期的に研修を行っていきましょう。
《迷ったときは“根拠”が味方になる》
・「#7119」や「消防庁の症状基準」が“行動の根拠”になる。
・ 迷ったら、まずバイタル測定+報告。
・「救急車を呼ぶ」は勇気あるプロの判断です。
研修依頼・質問などは問い合わせフォーム・公式LINEから

ケアパワーラボ公式ライン
※この資料は「訪問介護の現場で共有・活用」していただくために作成しています。
印刷・保存・職場内での回覧はご自由にどうぞ。
※以下の行為はご遠慮ください:
・無断転載(サイトやSNSへの転写など)
・無断での再配布・再編集(PDF配布や加工含む)
・商用利用(有料教材や商品への転用など)
ただし、外部に掲載・共有される場合は「出典: https://care-power-lab.com 」と出所を明記してください。 不明な時は遠慮なくご連絡ください。→ info@care-power-lab.online
★当サイトへのリンク・ご紹介は歓迎しております。

アンケートの実施
記事の内容について、皆様のご意見やご感想をお聞かせください。(1分程度です)

アンケートは匿名で行われるので、安心してね。
ブログの質の向上に役立てさせていただきます。
アンケートには以下のボタンからアクセスできます。⇩⇩
本記事は、訪問介護事業所における実務や知識の向上を目的に、信頼性の高い情報を提供することを目指して作成しております。厚生労働省など公的な資料をもとに内容を構成しておりますが、その正確性や最新性を完全に保証するものではありません。介護や医療に関する具体的な対応については、必ず専門の医療機関または資格を持つ専門家にご相談ください。




